Posiblemente en alguna ocasión hayas tenido los párpados rojos e hinchados sin motivo aparente. Si esto te ocurre con frecuencia, es posible que padezcas blefaritis y no lo sepas.

¿Qué es la blefaritis?
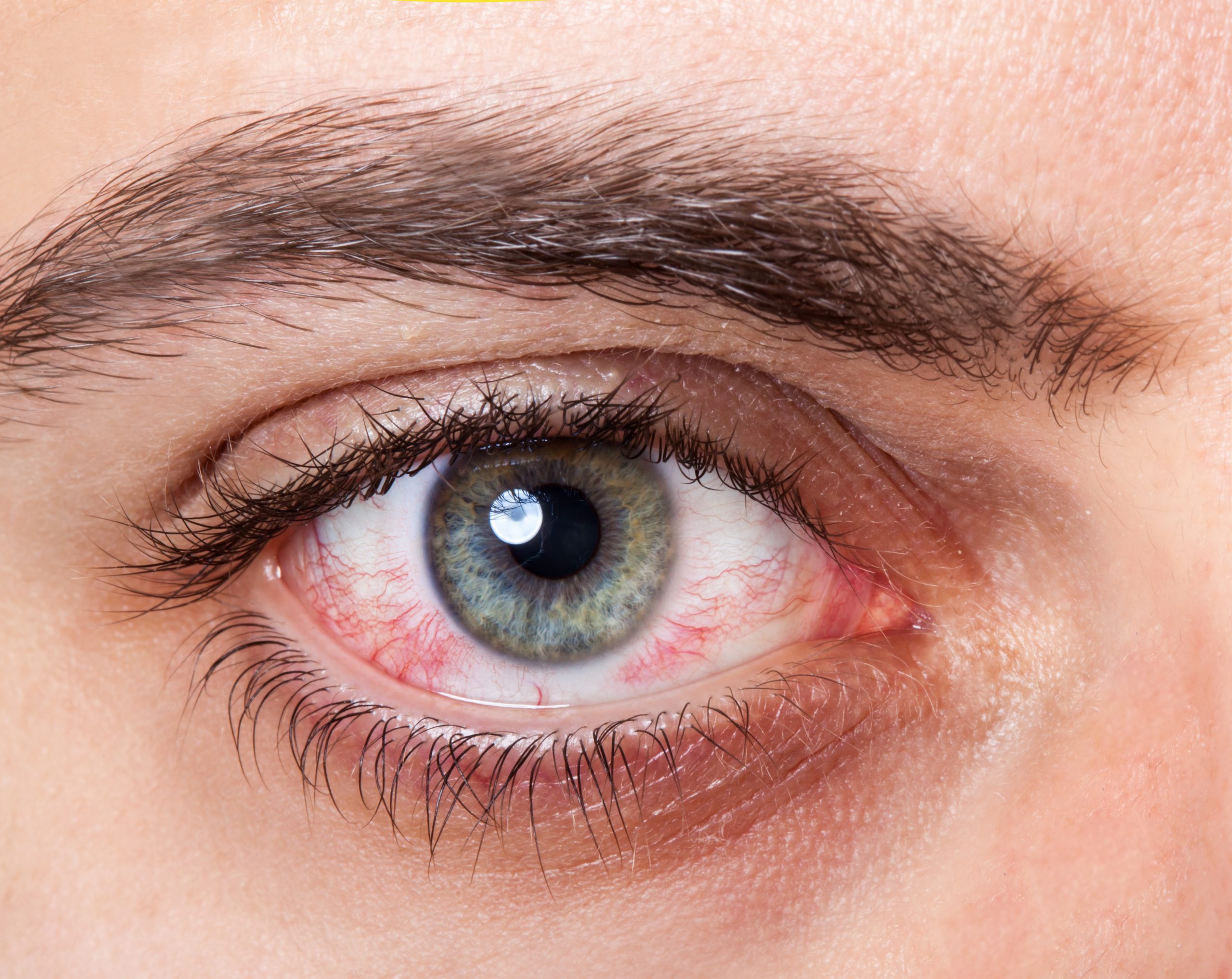
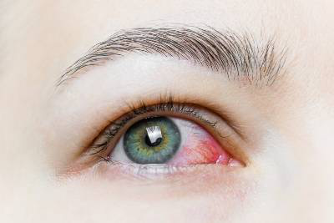
La blefaritis es una patología que se manifiesta en forma de inflamación y rojez en los párpados. Es algo que ocurre con mucha frecuencia, dependiendo de la gravedad e intensidad podrá ser más o menos limitante.
Esta patología ocurre cuando se inflama el borde de los párpados, afectando al borde de las pestañas.
Aunque es una patología en principio leve, es importante saber que es crónica. Si la has padecido una vez, es común que aparezca con frecuencia a lo largo de tu vida.
Esta patología se puede quedar en una pequeña inflamación de los párpados, pero si no la tratamos a tiempo, puede degenerar en una infección de los párpados y de las pestañas, derivando a una blefaritis mucho más grave, de ahí la importancia de acudir a un oftalmólogo.
¿Cuáles son los síntomas de la blefaritis?
Los síntomas principales son:
– Enrojecimiento de la conjuntiva y del borde del párpado donde están las pestañas.
– Escozor y picor de los párpados con formación de lágrimas.
– Cansancio ocular.
– Visión borrosa que desaparece cuando parpadeas más fuerte.
– Escamas o suciedad en la base de las pestañas.
– Sensación de cuerpo extraño dentro del ojo.
Estos síntomas pueden venir acompañados de otros como: sensación arenosa, fotofobia, mucho lagrimeo, pesadez en los párpados, parpadeo excesivo y dolor ocular.
En los casos de mayor gravedad, los bordes de los párpados aparecen hinchados, rojizos, con unas escamas en las bases de las pestañas que son muy características de esta patología.
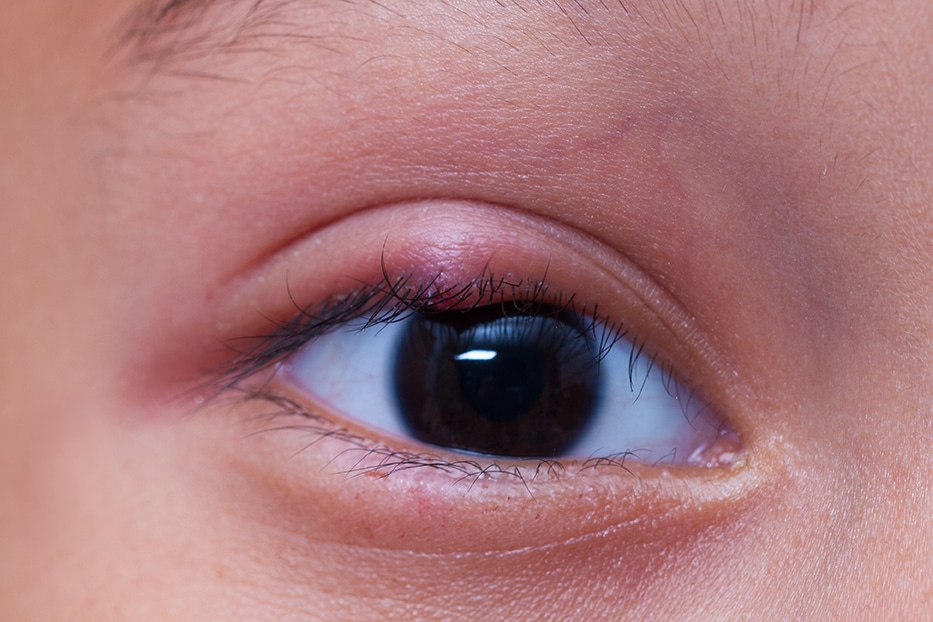
Es frecuente que en caso de padecer blefaritis continuada tengamos también orzuelos.
En los casos más crónicos y graves, incluso se puede llegar a tener un crecimiento anómalo de las pestañas, o directamente que las pestañas dejen de crecer.
Diferentes tipos de blefaritis
Existen diferentes tipos de blefaritis que se clasifican en:
Blefaritis escamosa:
La blefaritis escamosa es la más grave y complicada de tratar.
Se caracteriza por que se forman una especie de escamas duras en la base de las pestañas. El síntoma más significativo es el de levantarse con los ojos demasiado pegados a causa de esa secreción.
La blefaritis escamosa está causada por una bacteria estafilococo, suele ser más grave y problemática que la seborreica.
La blefaritis seborreica:
La blefaritis seborreica tiene como síntoma más característico la acumulación de grasa en el borde de las pestañas obstruyendo los poros, esto hace que se inflame el párpado. Es muy común que este tipo de blefaritis se asocie a la dermatitis.
Blefaritis posterior:
La blefaritis posterior se produce en las glándulas de meibomio, suele ser de tipo seborreica. Dependiendo de la gravedad de la blefaritis variará la intensidad de los síntomas.
Blefaritis anterior:
La blefaritis anterior puede ser tanto seborreica como escamosa y se sitúa en la base de las pestañas.

Causas de la blefaritis
La blefaritis puede aparecer por diversas razones, la más frecuente es por un problema en la secreción de las glándulas grasas del párpado.
Los párpados tienen unas glándulas verticales porosas tanto en la parte inferior como en la superior. Estas glándulas son las encargadas de segregar grasa en la superficie del ojo.
Está grasa tiene la función de evitar una rápida evaporación de la superficie acuosa del globo ocular. Así, la película lagrimal dura más tiempo evitando que el ojo se seque.
Cuando las glándulas retienen el contenido de grasa se suelen taponar los orificios, entonces es cuando se crean esas bolitas en el borde del párpado, que impiden que la grasa salga al exterior y proteja la lágrima.
Por eso una de las consecuencias relacionadas con la blefaritis es tener el síndrome del ojo seco.
¿Qué otras causas pueden provocar blefaritis?
Además del mal funcionamiento de las glándulas, hay otras posibles causas:
- La dermatitis seborreica
- La piel rosácea
- Presencia de ácaros en las pestañas.
- Alergia a productos o cosméticos faciales.
Todo esto si no se detiene a tiempo va a más, para que no vaya a más, lo mejor es acudir al oftalmólogo para detectar si se trata de una blefaritis o no, y en caso de que sea blefaritis, detecte de qué tipo se trata.
Tratamientos para aliviar la blefaritis
La blefaritis es una enfermedad crónica que no tiene cura, aunque existen diferentes tratamientos para aliviar los síntomas y la frecuencia con la que aparece.
Pide cita con tu oftalmólogo
Tener una inflamación en los párpados no necesariamente es sinónimo de blefaritis, esto puede ocurrir también por otros motivos.
Por eso lo esencial es acudir a tu oftalmólogo de confianza para que detecte de qué se trata en cada caso, y cuál es el tratamiento más adecuado para cada persona en función de la gravedad de la enfermedad.
Es común el uso de lágrimas artificiales para aliviar los síntomas producidos por las bacterias (escozor, picor, dolor…etc). En los casos más graves es posible que tu médico especialista en párpados te recete antibióticos.
Remedios caseros para aliviar la blefaritis. La limpieza palpebral
Si ya te han detectado blefaritis, independientemente del tipo de tratamiento que te haya recetado tu oftalmólogo, es esencial mantener una buena higiene de párpados, así tanto la frecuencia como los síntomas serán cada vez más leves (aunque sea crónico).
¿Cómo hacer una buena limpieza palpebral?
Para que la blefaritis no se agudice y sus síntomas sean cada vez más leves, es importante hacer bien la limpieza palpebral. Esta limpieza la podemos dividir en los siguientes pasos:
1º Humedecer la zona
El primer paso es ponerse en los párpados una gasa o toallita mojada en agua tibia-caliente durante 1 o 2 minutos, esto es esencial para reblandecer la grasa que está obstruyendo tus poros.
2º Masaje palpebral vertical
Después es imprescindible hacer un masaje vertical en cada parte de los párpados. El masaje en el párpado inferior debe ser hacia arriba, y en el párpado superior hacia abajo.
Esto hace que drene el contenido graso de las glándulas.
3º Limpieza palpebral
Tras el masaje, es importante limpiar con cuidado con una gasa o con toallitas especiales toda la grasa que hemos drenado para que no queden restos.
4º Secar la zona
Secar tus párpados con una toallita o gasa limpia para evitar que las bacterias proliferen.
¿Cada cuánto tiempo hay que hacer la limpieza palpebral?
Lo más idóneo es hacerlo dos veces al día, por la mañana y por la noche. De esta forma los síntomas de la blefaritis mejoran considerablemente, aunque es necesario ser constantes y hacerlo todos los días (recuerda que se trata de una enfermedad crónica).
Preguntas frecuentes sobre la blefaritis
¿Es contagiosa?
No, la blefaritis es una enfermedad crónica no contagiosa, aunque se recomienda no utilizar la misma gasa o toallita para limpiar ambos ojos. La blefaritis puede producir otras patologías como los orzuelos, que sí son contagiosas.
¿Se puede prevenir?
Hay ciertas acciones que pueden prevenir la aparición de la blefaritis como:
- Evitar el uso frecuente de cosméticos como el rímel o el lápiz de ojos.
- En caso de usarlo, cambiarlo cada 6 meses para evitar que se formen bacterias.
- Evitar rascarte o frotar los ojos.
- Mantener una buena higiene de manos para que las bacterias de las manos no se pasen a los ojos.
¿Qué otras patologías pueden derivar de la blefaritis?
A pesar de que se trata de una enfermedad leve, la blefaritis puede complicarse si no se trata adecuadamente, derivando en otras patologías como el ojo seco y los orzuelos (o chalaziones) a causa de la obstrucción de las glándulas.
¿Cuándo acudir al oftalmólogo?
Cuando tengas los párpados rojos e inflamados y presentes algunos de los síntomas descritos anteriormente.
Estos síntomas se agravan más por las mañanas, tras haber estado durante un largo período de tiempo en contacto las superficies inflamadas.
Cuando esto ocurra acude a tu oftalmólogo, así podrá examinarte y recomendarte el tratamiento más específico para tu caso concreto.
Si, se utiliza anestesia local en gotas para que la práctica sea totalmente segura e indolora.